 |
| Figura 1 |
_______________________________________________________
Pressione Arteriosa: Fisiologia, Tecniche
di misura, Effetti dell'Anestesia
_______________________________________________________
B. Tavernier
dal Corso "PROBLEMI CARDIOLOGICI IN
ANESTESIA E TERAPIA INTENSIVA" - CORSO FEEA 2 - marzo 2003 CEFPAS
La pressione arteriosa (P.A.), parametro facilmente accessibile, costituisce uno degli elementi di base della sorveglianza dell'anestesia; il suo valore isolato apporta informazioni di scarsa specificità, ma analizzata insieme ad altri elementi di monitoraggio, la misura della P.A. contribuisce alla valutazione della profondità dell'anestesia ed alla sorveglianza cardiovascolare dell'ammalato durante l'atto chirurgico. L'interpretazione delle variazioni della P.A. in corso di intervento richiede tuttavia la conoscenza della fisiologia della P.A. e della sua regolazione, il valore e i limiti delle differenti metodiche di misura e gli effetti dell'anestesia sulla P.A.
1. FISIOLOGIA DELLA P.A.
La P.A. è la pressione idrostatica che vige nell'arteria considerata. In condizioni abituali, la
P.A. di un individuo normoteso oscilla entro limiti assai ristretti. Le eccezioni a questa
regola generale sono essenzialmente il sonno (durante il quale la pressione può scendere al di
sotto di 60/40 mmHg) e l'esercizio fisico.
La P.A. non può essere studiata in maniera isolata; la P.A. scaturisce da un
equilibrio emodinamico, dedotto dai principi di base dell'idrodinamica in rapporto al flusso
sanguigno nel sistema vascolare; lo scorrimento di un liquido in un tubo è funzione del gradiente
di pressione ai due estremi del tubo e della resistenza al flusso incontrata dal liquido.
La resistenza (R) non può essere misurata direttamente, ma viene espressa come rapporto
tra il gradiente di pressione (P) e il flusso (F):
R = P/F
La formula di Poiseuille stabilisce la relazione tra il flusso, gradiente di pressione, raggio (r), lunghezza del tubo (l) e viscosità del liquido (v):
| P x r4 | ||
| F = P | -------------- | |
| 8 x l x m |
Combinando le due equazioni, si ottiene:
| 8 x l x m | |
| R = | ------------- |
| P x r4 |
Benché la legge di Poiseuille non possa essere applicata ad un sistema pulsatile come la circolazione se non per semplicità didattica, essa permette di affrontare due aspetti dell'emodinamica della P.A.: la gittata cardiaca (G.C.) e la resistenza vascolare totale (R.V.T.), somma di tutte le resistenze del sistema vascolare dell'organismo, situate principalmente a livello delle arteriole. Possiamo quindi scrivere:
P.A.M. = G.C. x R.V.T.
in cui la P.A.M. è la pressione arteriosa media, valore integrato su uno o più cicli cardiaci.
La G.C. e la R.V.T. sono dunque determinanti diretti della P.A.; vi si possono aggiungere l'impedenza aortica (l'impedenza descrive la resistenza ad un flusso pulsatile) ed il volume arterioso diastolico. La pressione sistolica, quindi, è determinata dal volume e dalla velocità dell'eiezione ventricolare, dalla resistenza periferica arteriolare, dall'elasticità della parete arteriosa (un'elasticità normale dell'aorta smorza la pressione d'eiezione: l'arteria si dilata, poi ritorna al diametro di riposo durante la diastole), dalla viscosità ematica e dal volume telediastolico del sistema arterioso.
L'importanza della caduta della pressione durante la diastole è a sua volta determinata dalla viscosità, dall'elasticità arteriosa, dalla resistenza periferica al flusso sanguigno e dalla lunghezza del ciclo cardiaco. La P.A. sistolica è uno dei fattori determinanti del consumo d'ossigeno miocardico. La P.A. diastolica è un determinante della perfusione sottoendocardica del ventricolo sinistro. La pressione differenziale è un buon riflesso dell'evoluzione del volume sistolico e viene generalmente considerata un buon testimone della perfusione degli organi.
I fattori determinanti diretti della P.A. sono sotto l'influenza di differenti sistemi. La gittata cardiaca varia a breve termine con il variare della frequenza cardiaca (F) e/o del volume di eiezione sistolico (V.E.S.):
G.C. = F x V.E.S.
Tali variazioni sono determinate dagli effetti delle catecolamine liberate dal plesso
simpatico cardiaco e dall'attività vagale del pneumogastrico. A medio e a lungo termine la
gittata cardiaca varia con le modificazioni del volume circolante, che dipendono dai fenomeni
di tensione/rilasciamento che si verificano a livello del sistema venoso, dagli scambi
capillari, dalla secrezione di aldosterone, dell'ormone antidiuretico (A.D.H.) e del fattore
natriuretico atriale (F.N.A). La resistenza periferica totale è controllata dal sistema nervoso e da quello
vasomotore renale. Il controllo nervoso costituisce la regolazione a breve termine e comprende
tre elementi: i baroriflessi, i chemocettori ed il riflesso ischemico centrale. Ci
occuperemo dettagliatamente dei meccanismi baroriflessi perchè vengono alterati in maniera
importante dall'anestesia. Il sistema dei barocettori rappresenta il mezzo di controllo istantaneo
e permanente della P.A. tramite un meccanismo di regolazione retrograda.
L'informazione viene captata a livello del sistema resistivo (barocettori carotidei ed aortici) e a livello
del sistema capacitante (recettori atriali destri). La risposta dei centri, situati nel tronco
cerebrale, avviene tramite il sistema nervoso autonomo. La risposta ad un aumento della P.A.
determina una riduzione dell'attività adrenergica, con un diminuzione delle resistenze vascolari
e bradicardia. Al contrario, un ipotensione arteriosa provoca una riduzione dell'attività vagale
ed un aumento di quella simpatica. Il baroriflesso è sotto il controllo di zone situate nel
sistema nervoso centrale, che permettono la modulazione del sistema durante il sonno fisiologico,
lo sforzo intellettivo o in occasione di uno stress.
Gli altri sistemi implicati nella regolazione a breve termine non giuocano che un
ruolo occasionale e non fanno parte dei meccanismi di regolazione abituale della P.A.
Il sistema vasomotorio renale, per ultimo, agisce a medio termine e comprende un
sistema vasocostrittore, il sistema renina-angiotensina, ed un sistema vasodilatatore, il
sistema bradichinine-chinine.
2 . TECNICHE DI MISURA
La misurazione della P.A. avviene tramite due tipi di tecniche: le tecniche cruente (misura diretta) e le tecniche incruente, non invasive (misura indiretta).
2.1 - Misurazione diretta della P.A.
E' basata sulla trasformazione dell'energia meccanica, che rappresenta la
pressione intravascolare, in un segnale elettrico per mezzo di un trasduttore (il tipo più utilizzato è
un resistore la cui deformazione determina una variazione di resistenza, dunque di un
segnale elettrico, proporzionale alla pressione). Questa costituisce la metodica di riferimento,
purché le condizioni di misura siano soddisfacenti; ciò implica criteri rigidi di precisione statica
e dinamica capaci di rilevare e trasformare i fenomeni fisiologici. La precisione statica è
la capacità di misurare eventi statici senza deviazione dalla linea di base, nè variazioni del
fattore di amplificazione, nè isteresi. La precisione dinamica implica una riproduzione esatta
di fenomeni periodici che si verificano ad intervalli rapidi. La teoria e la
sperimentazione mostrano che per una buona riproduzione della curva della P.A. è necessario che
l'insieme del sistema di misura trasmetta fedelmente le variazioni d'ampiezza entro frequenze
che coprano la frequenza fondamentale ed i primi 8-10 multipli (armonici). Per un cuore che
pulsa a 120/min (2 Hz) bisognerà, dunque, registrare le frequenze comprese tra 0 e 20 Hz. Vi
sono due fenomeni che possono perturbare la trasmissione del segnale: la risonanza del
circuito (dall'arteria al trasduttore) e il suo smorzamento. Per ottenere la riproduzione di un
segnale senza distorsione, è necessario che la frequenza di risonanza del sistema sia molto
più elevata della più alta frequenza significativa degli armonici del segnale. L'ideale, per
una buona misura della P.A., dovrebbe essere un sistema che determini un debole
smorzamento (20%) e con una frequenza naturale di risonanza superiore a 50 Hz. I trasduttori
rispondono largamente a queste condizioni, ma così non avviene per la linea idraulica. Per ottenere
un sistema la cui frequenza di risonanza naturale sia più elevata possibile, bisogna che
il raccordo sia il più grosso, corto e rigido possibile. In pratica, un tubo di prolungamento
rigido (tipo P.V.C.) di 60 cm di lunghezza, riempito con soluzione fisiologica eparinizzata prima
della connessione al malato (per eliminare le bolle d'aria), assemblato con due rubinetti a tre
vie, permette di ottenere un circuito il cui smorzamento è del 20-30% circa e la frequenza
naturale di risonanza oltre 20 Hz, soddisfacente per il monitoraggio clinico.
La misurazione cruenta della P.A. permette la lettura diretta, ciclo per ciclo, dei valori sistolici e diastolici. La pressione media può essere derivata elettronicamente. Inoltre, l'analisi della curva della P.A. può fornire informazioni sulla contrattilità miocardica (valore di dP/dt arteriosa), sul volume d'eiezione sistolico (superficie delimitata dalla pressione pulsatile), sullo stato delle resistenze vascolari (a partire dalla riduzione della P.A. durante la diastole), sul riempimento vascolare (in relazione alle fluttuazioni della P.A. in funzione della ventilazione). Tuttavia, abbiamo visto che l'onda di pressione aortica dipende da numerosi fattori; essa cambia di morfologia quando si propaga verso la periferia, determinando un aumento della pressione sistolica mentre la diastolica e la media diminuiscono leggermente. Questo complica l'interpretazione della morfologia delle curve della P.A. rilevata da un'arteria periferica. Il valore delle informazioni così ottenute è criticato da alcuni autori. Ricordiamo infine che l'inserzione e la presenza più o meno prolungata di un catetere arterioso può determinare vasospasmo, trombosi, embolia, emorragia, aneurisma, fistola artero-venosa, infezione, o ancora embolizzazione retrograda durante il lavaggio.
2.2 - Metodi indiretti
La maggior parte delle metodiche di misura indiretta della P.A. si basa sull'occlusione
tramite un manicotto pneumatico di un'arteria di calibro relativamente grosso come l'arteria
omerale. Queste tecniche hanno beneficiato del largo sviluppo degli apparecchi di
misurazione automatica, non manovrati dall'operatore. Il rilevamento della pressione sistolica (P sist.)
e diastolica (P diast.), durante lo sgonfiamento progressivo del bracciale può essere fatto
con quattro metodi principali: l'auscultazione dei toni di Korotkoff, la registrazione delle
oscillazioni, il rilevamento con gli ultrasuoni dei movimenti della parete arteriosa, infine la
determinazione del flusso sanguigno mediante la palpazione, gli ultrasuoni, o un sistema fotoelettrico.
Le dimensioni del bracciale devovo essere adatte a quelle del braccio (o dell'arto scelto):
la lunghezza deve essere almeno superiore al 20% del diametro del braccio (o del
segmento dell'arto); la velocità di gonfiaggio del manicotto non deve essere troppo rapida.
I risultati ottenuti dalla metodica dei toni di Korotkoff sono complessivamente ben correlati
con quelli ottenuti per via cruenta. Sfortunatamente, vi è una grande variabilità, dell'ordine di +/- 20 mmHg, per quanto
riguarda i valori medi, con una tendenza a sottostimare la P sist. e sovrastimare quella diast.
La metodica, inoltre, perde di affidabilità in caso di ipotensione o in situazioni
ipercinetiche. Il metodo oscillometrico è attualmente, grazie agli apparecchi automatici, il metodo
non invasivo più interessante nella pratica clinica. La curva oscillometrica registrata durante
lo sgonfiaggio del bracciale mostra la pressione media, sistolica e diastolica. I valori
ottenuti sono eccellenti per la P sist. e media (P med.). In caso di ipotensione moderata, la misura
della P sist. e med. resta relativamente affidabile.
Il metodo Doppler che rileva i movimenti della parete arteriosa ha un ottimo rendimento (P
sist. e diast.), purché il trasduttore sia posizionato correttamente; sono utili in alcune
situazioni difficili principalmente in bambini ed in obesi. In caso di ipotensione l'affidabilità è dello
stesso ordine di quella del metodo oscillometrico. La rilevazione del flusso sanguigno per semplice palpazione permette d'identificare
solamente la P sist.; è una metodica poco attendibile perchè dipende dalla sensibilità tattile
dell'operatore. Il sistema può essere automatizzato tramite l'utilizzazione di un flussimetro
basato sull'effetto Doppler, che permette di determinare la P sist. e, in maniera più aleatoria la P
diast. Un altro metodo di rilevamento del flusso è la foto-pletismografia: un sistema ad
infrarossi illumina la cute e rileva le variazioni dell'assorbimento luminoso, che corrispondono
alle variazioni della quantità di emoglobina arteriosa (l'Hb assorbe parzialmente gli infrarossi).
Si basa sul ritmo del polso. Il foto-pletismografo è posto in un piccolo manicotto pneumatico
che si mette attorno ad un dito. Il sistema è costituito da un dispositivo automatico di
intereazione tra il trasduttore ad infrarossi ed il manicotto che un sistema pneumatico gonfia e
sgonfia secondo il ritmo del polso in modo tale da ottenere un'onda pletismografica non pulsatile;
la pressione misurata nel manicotto corrisponde esattamente alla P.A. Questo tipo di
apparecchio può fornire dunque in continuo, ciclo per ciclo, la P sist., la P diast., la P med.
oltrechè la curva della P.A. del dito. Il comportamento delle arterie distali, tuttavia, limita la
portata teorica della metodica. Un secondo inconveniente teorico sarebbe rappresentato
dalla compressione venosa permanente del dito, poichè il bracciale resta continuamente gonfio
tra la P sist. e la P diast. In pratica, i risultati ottenuti sono soddisfacenti, anche in presenza
di ipotensione. Nell'uso prolungato, compare una riduzione, nella maggior parte dei
casi minima, della P.A. misurata in rapporto alla P.A cruenta, probabilmente secondaria
alla posizione periferica dell'apparecchio.
Il monitoraggio tramite tonometria arteriosa è in corso di valutazione. Secondo dei
lavori recenti, si tratterebbe di una tecnica affidabile, che dà anche la P.A. radiale (P sist.,
diast., curva di pressione) in continuo in maniera non invasiva. Segnaliamo che sono state riportate rare osservazioni di lesioni nervose ischemiche
durante l'uso di dispositivi automatici; questi incidenti sono abitualmente il risultato di una
utilizzazione intensiva (una misurazione al minuto) e prolungata, ma anche di un'errato
posizionamento del bracciale.
3. EFFETTI DELL'ANESTESIA
Gli effetti dell'anestesia sulla P.A. vengono studiati considerandone, in senso generale, gli effetti emodinamici. L'anestesia generale o loco-regionale modifica la fisiologia della P.A. secondo due meccanismi: il primo è una modificazione della P.A. per azione diretta sul cuore o sui vasi. Il secondo corrisponde ad un'azione degli anestetici sugli elementi che regolano la P.A.
3.1 - Fattori fisiopatologici
Per interpretare gli effetti dell'anestesia sulla P.A., bisogna considerare che il consumo
di ossigeno dell'organismo è ridotto durante anestesia e che, fisiologicamente, la
gittata cardiaca varia secondo le modificazioni del consumo di ossigeno. Anche in anestesia
le variazioni della P.A. vengono regolate secondo i nuovi bisogni dell'organismo.
Vi sono, tuttavia, altri fattori in causa: il tono centrale simpatico e parasimpatico viene
molto frequentemente modificato dall'induzione dell'anestesia; la maggior parte degli agenti
anestetici deprime il riflesso barocettoriale. Possono inoltre essere osservati degli effetti
inotropi negativi e/o vasodilatatori diretti o da istamino-liberazione.
3.2 - Studio analitico dei diversi agenti anestetici
3.2.1 - Agenti gassosi e volatili
3.2.2 - Anestetici endovenosi
3.2.3 - Benzodiazepine
I farmaci di questa classe utilizzati in anestesia (diazepam, flunitrazepam,
midazolam) riducono la P.A., in misura modesta per il diazepam ed il midazolam, in maniera
più importante per il flunitrazepam; hanno un effetto depressorio transitorio sull'attività
baroriflessa. Tale depressione è tuttavia relativamente modesta se si confronta a quella che si osserva
con gli alogenati.
3.2.4 - Morfinomimetici
La morfina possiede una buona tolleranza emodinamica, determinando in generale una ipotensione arteriosa moderata. A volte, in rapporto ad un'istamino-liberazione, si osserva un'ipotensione marcata. Gli effetti sulla P.A. dei morfinomimetici (quando utilizzati da soli) sono modesti o nulli (nell'ordine crescente: destromoramide, fenoperidina, alfentanil e fentanil). La morfina deprime i baroriflessi mentre il fentanil li modifica poco o nulla.
3.2.5 - Miorilassanti
3.2.6 - Anestesia rachidea
Il blocco della conduzione delle fibre simpatiche spiega l'ipotensione arteriosa che si verifica con questo tipo d'anestesia. Tale ipotensione è generalmente modesta e ben tollerata. Si può ipotizzare un'alterazione dell'attività baroriflessa, nella misura in cui si constata abitualmente una bradicardia associata ad ipotensione pur in assenza del blocco delle fibre cardio-acceleratrici. In effetti, la bradicardia osservata è piuttosto il risultato della modificazione del tono vagale dovuto alla diminuzione del ritorno venoso, non essendo interessato il controllo baroriflesso della frequenza cardiaca.
3.3 - Fattori che alterano la risposta emodinamica all'anestesia
Gli effetti sulla P.A., descritti fin qui per i soggetti sani, possono essere differenti secondo
le condizioni di studio. In realtà l'associazione dei vari farmaci può modificare le proprietà
di ciascuno; per esempio, l'assenza di variazioni di P.A. che si osservano con il fentanil a
dosi elevate si verifica a condizione che non si associ il protossido d'azoto. Così l'
ipotensione all'induzione è più importante nei soggetti in terapia con vasodilatatori. Un'altro
elemento importante è la patologia associata: è il caso dei pazienti ipovolemici o in stato di shock,
ma anche degli ipertesi non trattati, nei quali la caduta della P.A. all'induzione si
verifica pressocchè con tutti gli anestetici. Infine esiste un'influenza reciproca tra gli effetti
degli anestetici sulla P.A., la sua regolazione e le variazioni emodinamiche legate all'atto
chirurgico (stimolazioni nocicettive, posture e cambiamenti di posizione, compressioni e
clampaggi vascolari).
CONCLUSIONI
Una buona conoscenza degli effetti dell'anestesia sulla P.A. e della sua regolazione, è indispensabile per una scelta oculata degli agenti e delle tecniche anestesiologiche utilizzati nelle diverse situazioni cliniche oltre che per la comprensione delle variazioni della P.A. osservate in anestesia.
_______________________________________________________
Elettrofisiologia della Fibra
Miocardica: Fisiopatologia delle Turbe del Ritmo
______________________________________________________
Ph. Scherpereel
dal Corso "PROBLEMI CARDIOLOGICI IN
ANESTESIA E TERAPIA INTENSIVA" - CORSO FEEA 2 - marzo 2003 CEFPAS
1. RICHIAMI DI FISIOLOGIA
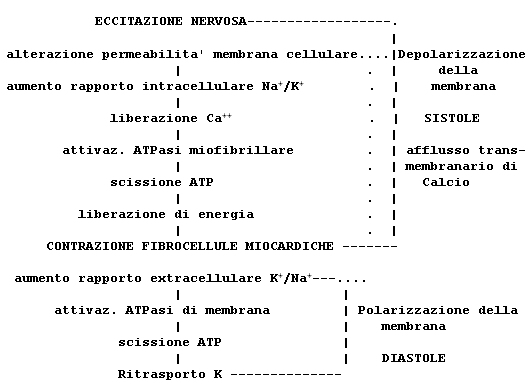
La contrazione muscolare: i passaggi biochimici che consentono l'accoppiamento
tra l'eccitazione nervosa e l'attività contrattile muscolare cardiaca sono schematizzati in figura 1.
Sodio, Potassio e Calcio, ioni a carica positiva, sono i mediatori dello stimolo nervoso
nelle sinapsi eccitatorie; il Cloro, ione negativo, sembra giocare un ruolo importante nelle
sinapsi inibitorie.
 |
| Figura 1 |
In condizioni di riposo la diversa distribuzione degli ioni tra l'interno e l'esterno della cellula
(fig. 2) comporta la creazione di un potenziale elettrico, negativo verso l'interno della
cellula, chiamato potenziale di riposo. L'eccitazione nervosa trasmessa al muscolo determina,
in questo, l'alterazione dei potenziali di riposo delle sue cellule, provocando il
cosiddetto potenziale d'azione, che consiste in una depolarizzazione della membrana cellulare ed
è conseguente a delle brusche o lente variazioni della permeabilità della membrana ad uno
degli ioni suddetti.
 |
|
Figura 2 - DISTRIBUZIONE INTRA ED EXTRACELLULARE DEGLI IONI (mEq/l) |
All'interno delle cellule muscolari si ha, in seguito a tale depolarizzazione, una liberazione di ioni Calcio dal sistema sarcotubulare, che innesca, attraverso l'attivazione dell'adenosin-trifosfatasi (ATP-asi), la scissione dell'ATP, la liberazione del fosfato attivo, cioè di energia, e la contrazionevera e propria. Alla fine di questa serie di eventi si verifica la ripolarizzazione della membrana e la cellula entra nella fase di riposo.
1.1 L'attività elettromuscolare cardiaca
Nell'ambito del miocardio possono essere distinti due tipi di fibrocellule: quelle deputate al solo evento contrattile in risposta ad uno stimolo elettrico (miocardio di lavoro) e quelle deputate alla generazione dell'evento elettrico (cellule pace-maker) ed alla sua conduzione a tutti i distretti miocardici (sistema di conduzione). In questi differenti tipi di cellule miocardiche, il potenziale d'azione ed il potenziale di riposo seguono dei meccanismi d'instaurazione differenti e sono dipendenti, per questi eventi, dai movimenti transmembranari spontanei o in risposta a stimolo elettrico, degli ioni Sodio, Calcio, Potassio. La differenza di potenziale transmembranaria di una cellula cardiaca è assicurata fondamentalmente dalla differente distribuzione in concentrazione del Sodio e del Potassio ai due lati della membrana. La concentrazione del Potassio all'interno è circa trenta volte maggiore che all'esterno e la concentrazione di Sodio è circa dieci volte maggiore all'esterno che all'interno. Il mantenimento di questi gradienti transmembrana è assicurato dall'esistenza di una pompa Na+/K+, ATP-ATPasi dipendente, che "pompa" tali ioni contro i loro gradienti elettrochimici.
1.2 La fibrocellula miocardica
Viene comunemente operata una distinzione funzionale delle fibrocellule cardiache in
cellule "segnapassi" e cellule "non segnapassi", in rapporto alla loro capacità di generare
un automatismo. Le prime sono localizzate in corrispondenza del Nodo S-A, del tessuto
atriale specializzato, della parte distale del Nodo A-V, del fascio di His. Le seconde costituiscono
il tessuto muscolare atriale e ventricolare ed, essendo prive della capacità di
automatismo, la loro depolarizzazione è legata alla propagazione di un impulso proveniente dalle
cellule segnapassi attraverso il sistema di conduzione. E ormai ben documentata l'esistenza di
due tipi di fibre, "a risposta rapida" e a "risposta lenta", che differiscono per
proprietà elettrofisiologiche ben caratterizzate(fig.
3). Le prime sono costituite dalle fibrocellule
"di lavoro" atriali e ventricolari e dalle fibrocellule di Purkinje. Le seconde sono localizzate
in corrispondenza del Nodo S-A, del Nodo A-V ed in alcune fibre presenti nei lembi
valvolari mitralico e tricuspidale e negli anelli atrio-ventricolari. In particolari condizioni
(cardiopatia ischemica, intossicazione digitalica) le fibre "rapide" possono acquisire caratteristiche di
fibre "lente". Il meccanismo di attivazione di questi due tipi di cellule è differente.
 |
|
Figura 3 - PROPRIETA' ELETTROFISIOLOGICHE DELLE FIBROCELLULE CARDIACHE |
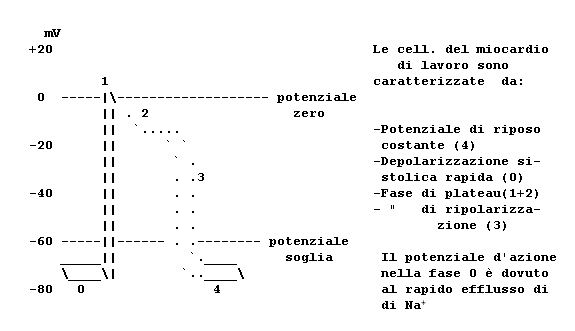
1.3 Le fibre rapide e loro potenziale d'azione
Cellule "rapide" (figura
4): hanno un potenziale di riposo molto alto (80-95mV) ed un
potenziale soglia compreso tra -60 e -70 mV. La depolarizzazione (fase 0) è il risultato della
penetrazione del Sodio all' interno della cellula, attraverso i "canali rapidi" e seguendo il
gradiente elettrochimico. Tale flusso sarebbe favorito dall'aumentata permeabilità di
membrana, secondaria allo stimolo eccitante. Questa "corrente rapida" è seguita da una "corrente
lenta", attivata a potenziali meno negativi (-55 mV), attribuibile al Calcio, che si manterrebbe fino
alla fase pianeggiante del potenziale d'azione. La fase 1, comunemente detta della
"ripolarizzazione precoce" è legata alla rapida caduta della conduttanza al Sodio ed al breve aumento
della conduttanza al Cloro che penetra all'interno della cellula. La fase 2, detta della
"ripolarizzazione lenta", è dovuta al permanere della "corrente lenta" del Calcio, diretta verso l'interno
della cellula. La chiusura dei canali lenti e l'aumento della conduttanza al Potassio, che
fuoriesce dalla cellula, determina la fase 3. Infine la pompa del Sodio ATP-dipendente, trasporta,
contro il gradiente elettrochimico, il Sodio verso l'esterno ed il Potassio verso l'interno della cellula.
 |
|
Figura 4 POTENZIALE D'AZIONE DELLE FIBRE RAPIDE |
1.4 Fibre lente e loro potenziale d'azione
Cellule lente (figura
5): le fibre cardiache "lente" sono caratterizzate da un piccolo potenziale
di riposo (-40/50 mV) e da un potenziale soglia di -30/40mV.
La non utilizzazione della "corrente rapida" del Sodio e l'utilizzo del canale del Calcio (più lento
e duraturo), determina un potenziale d'azione caratterizzato da una minore pendenza
della fase 0 ed un arrotondamento del "picco". Tale caratteristica elettrofisiologica determina un diverso comportamento nei confronti
di stimoli fisiologici o della presenza di inibitori specifici.
La corrente del Sodio, infatti, caratteristica delle fibre rapide, viene inibita dalla
tetrodotossina, mentre la corrente del Calcio, caratteristica delle cellule "lente", viene inibita
specificamente dal Manganese, dal Cobalto, dal Lantanio e dal Verapamil, mentre viene attivata
dalle catecolamine. Nelle cellule "automatiche", la riduzione progressiva della conduttanza
al Potassio (verso l'esterno della cellula) determina una "depolarizzazione diastolica"
lenta (fase 4) fino al raggiungimento spontaneo di un potenziale soglia, che darà origine ad
un potenziale d'azione.
 |
|
Figura 5 POTENZIALE D'AZIONE DELLE FIBRE LENTE |
1.5 Distribuzione dei centri generatori dell'impulso cardiaco
La "gerarchia" dei centri segnapassi del cuore è assicurata proprio dalla differente pendenza della fase 4, man mano che si procede dal Nodo S-A fino al sistema di His-Purkinje. Le fibrocellule del Nodo S-A, generando una pendenza più "ripida" della fase 4, raggiungeranno prima il loro potenziale soglia e assumeranno il "governo" fisiologico del cuore. Al contrario, un blocco della conduzione atrio-ventricolare, permetterà l'attivazione di un centro "gerarchicamente" più basso, che essendo caratterizzato da una minore pendenza della fase 4, genererà un automatismo a più bassa frequenza. La pendenza della fase 4 è influenzata da diversi fattori e farmaci (la stimolazione dei B-adrenorecettori, determina un aumento della pendenza di tale fase e quindi della frequenza di scarica; la stimolazione parasimpatica determina una risposta inversa).
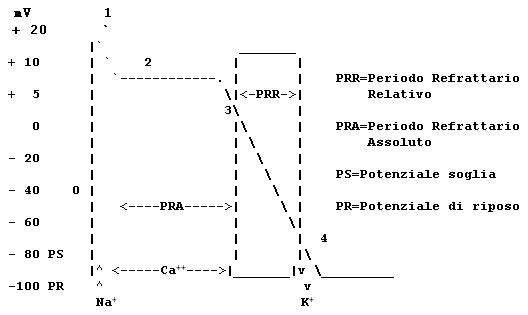
1.6 Refrattarietà
Una caratteristica importante delle cellule cardiache, segnapassi e di lavoro, è data dal fenomeno della refrattarietà. Durante la fase di depolarizzazione la cellula è incapace di rispondere ad un ulteriore stimolo. Volendo semplificare, possiamo distinguere una fase di refrattarietà assoluta, nel corso della quale nessuno stimolo aggiunto può determinare un potenziale d'azione e una fase di refrattarietà relativa, nel corso della quale, solo stimoli più forti del normale possono provocare una depolarizzazione (fig. 6).
 |
|
Figura 6 REFRATTARIETA', MOVIMENTI IONICI E POTENZIALE D'AZIONE |
2. TURBE DEL RITMO
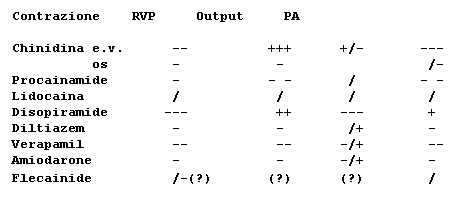
Tra le numerose alterazioni del ritmo cardiaco verranno citate solo quelle che sono di più frequente riscontro in corso di anestesia.In questa condizione non va dimenticato, che i farmaci anestestici hanno proprietà aritmogene, sufficienti a provocare aritmie che scompaiono dopo sospensione del farmaco ed ad esaltare aritmie di cui il paziente è già portatore (figura7, figura 8) .
 |
|
FIGURA 7 - EFFETTI EMODINAMICI DI ALCUNI ANTIARITMICI |
|
|
|
FIGURA 8 - FARMACI ANESTETICI CHE POTENZIANO GLI EFFETTI CARDIOVASCOLARI DEGLI ANTIARITMICI |
2.1 Aritmie causate da rallentamento della conduzione
| Tipo | Etiologia | Ecg |
| blocco atrioventricolare (BAV) | infarto posteriore ischemia miocardica degenerazione senile intossicazione digitalica chirurgia cardiaca |
P-R > 0.20s (1°) periodismo (2°) totale (3°) |
| blocchi di branca destro (BBD) destro incompleto destro completo |
congenita od organica | ipertrofia dx onde RsR',rSR' nelle precordiali destre |
| sinistro (BBS) sinstro completo sinistro incompleto |
> QRS ,rS,qrS,QS > QRS nelle precordiali sinistre |
|
|
emiblocco sinistro anteriore (ESA) |
q in D1 r in D2 D3,VR. S in V5,V6 asse oltre -30 |
|
| sinistro posteriore (ESP) biblocchi BBD+ESA |
asse oltre 110 qR in D2,D3,VF evoluzione verso il blocco totale |
|
|
blocco trifascicolare BBD+ESA,BBD+ESP |
evoluzione verso il blocco totale |
2.2 Aritmie per distorsione della conduzione
Conduzione decrementata: diminuzione della velocità dello stimolo sino all'arresto
Inomogena: dissociazione dei periodi refrattari con tachicardia giunzionale
Sopranormale: insorgenza di uno stimolo durante il periodo refrattario relativo. Fibrillazione ventricolare
2.3 Aritmie da conduzione aberrante
In questo gruppo vanno comprese le sindromi di Wolf-Parkinson-White nelle tre varianti principali. In tutti casi è possibile l'insorgenza di aritmie ipercinetiche.
Informazioni sulla rivista
ESIA-Italia
EDUCATIONAL SYNOPSES IN ANESTHESIOLOGY and CRITICAL CARE MEDICINE - Italia
costituisce la parte Italiana della versione Americana, pubblicata su Internet
da Keith J Ruskin, Professore di Anestesia alla Università di Yale. I lavori
saranno accettati sia in lingua Italiana che Inglese. In quelli di lingua
Italiana un corposo riassunto in Inglese verrà preparato dalla redazione,
qualora l'autore non fosse in grado di fornirlo. A cura della redazione sarà
inoltre la traduzione in Italiano dei manoscritti inviati in lingua Inglese. La
rivista sarà inviata gratuitamente a tutti quelli che ne faranno richiesta,
inviando il seguente messaggio "Desidero ricevere ESIA versione
italiana" indirizzato a LANZA@UNIPA.IT
La rivista pubblica rewiews e lavori originali
compiuti nei campi dell'anestesia e della medicina critica. I lavori originali
riguardano ricerche cliniche, di laboratorio e la presentazione di casi clinici.
Le reviews includono argomenti per l'Educazione Medica Continua (EMC), articoli
di revisione generale o riguardanti le attrezzature tecniche. ESIA pubblica le
lettere all'Editore contenenti commenti su articoli precedentemente publicati ed
anche brevi comunicazioni. La guida per gli autori può essere consultata
collegandosi al sito ANESTIT all'indirizzo: http://anestit.unipa.it/
utilizzando la sezione riservata ad ESIA-Italia; oppure
può essere richiesta inviando un messaggio a lanza@unipa.it
EDUCATIONAL SYNOPSES IN ANESTHESIOLOGY and
CRITICAL CARE MEDICINE Sezione Italiana
Il numero della rivista è anche ottenibile
attraverso World-WideWeb WWW: l'URL per questo numero di ESIA è:
http://anestit.unipa.it/esiait/esit200401.txt
Il nome della rivista è esitaaaamm, dove aaaa è l'anno
ed mm il mese (per esempio questo numero è esit200401.txt)
LA REDAZIONE DI ESIA ITALIA
DIRETTORE: Vincenzo LANZA
Primario del Servizio d'Anestesia e Rianimazione Ospedale Buccheri La Ferla
Fatebenefratelli Palermo LANZA@UNIPA.IT
Terapia Intensiva
Antonio Braschi
Primario del Servizio d'Anestesia e Rianimazione 1 - Policlinico S. Matteo -
IRCCS Pavia
Anestesia Cardiovascolare
Riccardo Campodonico
Responsabile dell'Unità di Terapia Intensiva Cardiochirurgica - Azienda
Ospedaliera di Parma ricrob@mbox.vol.it
Anestesia e malattie epatiche
Andrea De Gasperi
Gruppo trapianti epatici / CCM - Ospedale Niguarda - Milano
Medicina critica e dell'emergenza
Antonio Gullo
Professore di Terapia Intensiva - Direttore del Dipartimento di Anestesia e
Terapia Intensiva -Università di Trieste
Anestesia ed informatica
Vincenzo Lanza
Primario del Servizio d'Anestesia e Rianimazione - Ospedale Buccheri La
Ferla Fatebenefratelli - Palermo
Tossicologia
Carlo Locatelli
Direttore del Centro di Informazione Tossicologica Centro antiveleni di
Pavia - Fondazione Scientifica "Salvatore Maugeri Clinica del Lavoro e
della Riabilitazione"- Pavia
Terapia Antalgica e Cure Palliative
Sebastiano Mercadante
Responsabile dell' Unità d'Anestesia e di Terapia del Dolore e Cure
Palliative - Dipartimento Oncologico La Maddalena - Palermo terapiadeldolore@la-maddalena.it